| PATIENTENINFOS » Bauchwandhernien und Leistenbruch |
| Was sind Bauchwandhernien und wie entstehen sie? Die Bezeichnung Hernie leitet sich vom Griechischen Wort hernios „Knospe“ ab. Es bezeichnet eine Ausstülpung des Bauchfelles durch eine vorbestehende (angeborene) oder neu entstandene Schwachstelle bzw. Lücke in der Bauchwand. Eine Hernie wird definiert durch das Vorhandensein folgender Elemente (siehe Abbildung 1): 1. Bruchring: am Ort der Bauchwandlücke 2. Bruchsack: Ausstülpung des Bauchfelles und 3. Bruchinhalt: Vorfall von Bauchinhalt (Darmanteile, Netzanteile) Welche Arten von Hernien gibt es? Mit ca. 80% ist die Leistenhernie die häufigste Bauchwandhernie (Abbildung 2). Die Schenkelhernie macht ca. 10% aus, wobei sich bei der Schenkelhernie der Bruchsack unter dem Leistenband durch die Gefässlücke des Beines in den Oberschenkel ausstülpt. Je etwa 5% der Hernien machen die Nabelhernie (Abbildung 3) und die epigastrische Hernie (oberhalb des Nabels entlang der Mittellinie) aus. Inguinalhernien (Leistenbrüche) Beim Erwachsenen treten andere Ursachen in den Vordergrund. Durch unsere Evolution vom Vierfüssler hin zum aufrecht gehenden Homo sapiens lastet der gesamte Druck der Baucheingeweide nicht mehr schön verteilt auf der gesamten Bauchwand, sondern konzentriert sich auf die Leistenregion (siehe Abbildung 4). In dieser Region befindet sich ein muskelfreies Dreieck mit dem Leistenkanal. Entsteht in diesem muskelfreien Bereich eine Lücke, kann eine Leistenhernie entstehen. Dies erklärt, weshalb die Leiste und insbesondere der Leistenkanal die Prädilektionsstelle für das Auftreten von Bauchwandhernien ist (80% der Bauchwandhernien). Warum sind Männer häufiger betroffen als Frauen? Wie äussern sich äussere Bauchwandhernien und welche Komplikationen können auftreten? Welche Abklärungen sind notwendig und wann sollte operiert werden? Unabhängig von der Bruchform, dem Lebensalter und den Begleitkrankheiten soll jede Hernie zum baldmöglichsten Zeitpunkt operiert werden. Die Terminabsprache ist innerhalb von Wochen bis wenigen Monaten zu treffen. Inkarzerierte und strangulierte Hernien sind Notfallsituationen und müssen sofort behoben werden. Geschichte der Hernienchirurgie Erst Ende des 19. Jahrhunderts verbesserte sich die Operationstechnik, indem man nicht nur den Bruchsack abzutragen, sondern auch die Bruchlücke zu verschliessen versuchte. Bahnbrechend war dabei die Arbeit von Eduardo Bassini, Professor der Chirurgie aus Padua, welcher die nach ihm benannte Operationstechnik 1890 in einer Publikation detailiert beschrieb und illustrierte. Von den 266 Patienten, welche er über 6 Jahre nachkontrollierte, zeigten nur gerade 3% ein Wiederauftreten des Bruches (Rezidivhernie). Kein Vergleich zu den Rezidivquoten von 60-70%, die mit den damaligen Operationsmethoden erreicht wurden. Nachdem es gelungen war, durch Naht der Leistenhinterwand deutlich bessere Operationsresultate zu erzielen, kam der Gedanke auf, den Bruchlückenverschluss mit künstlichem Material zu verstärken. So begann man zu Beginn des 20. Jahrhunderts, Stoff- und Drahtnetze als Verstärkung der Leistenwand einzubringen. Es dauerte jedoch bis in die späten 50er Jahre, bis polymere Kunststoffnetze systematisch in der Hernienchirurgie zum einsatz kamen, anfangs häufig nur bei grossen, sonst kaum verschliessbaren Hernien. Lichtenstein erkannte 1986, dass durch das Einsetzen eines Kunststoffnetzes als Verstärkung der Leistenwand ein spannungsfreier Verschluss („tension-free“) der Bruchlücke möglich ist. Die Langzeitresultate dieses Verfahrens waren ausgezeichnet mit Rezidivraten um 1%, sodass die Lichtenstein-Technik bald von vielen Chirurgen übernommen wurde (Abbildung 7). Mit der Entwicklung der laparoskopischen Chirurgie in den 80er Jahren wurde es möglich, die Kunststoffnetze mit Hilfe der minimal-invasiven Technik einzubringen. Die total endoskopische extraperitoneale Netzplazierung (TEEP) zur Behandlung von Leistenhernien Vorteile der minimal-invasiven Hernienchirurgie gegenüber den offenen Verfahren sind der schonende Zugang mit kleineren Hautwunden. Dadurch treten postoperativ weniger Schmerzen auf und eine raschere Erholung ist möglich. Vorteile der netzverstärkten Operationstechniken gegenüber den alleinigen Nahttechniken ist die raschere Belastbarkeit und kürzere postoperative Schonphase bei einer sehr niedrigen Rezidivrate von ca. 1%. Was gilt es nach der Operation zu beachten? Haben Sie noch Fragen? |
|
|
« zurück |
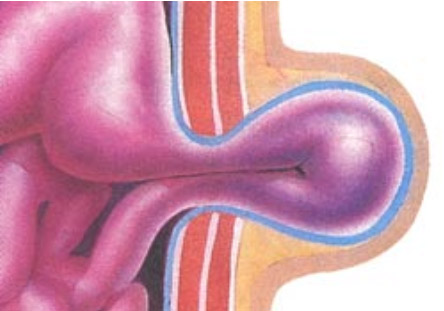 Abbildung 1: Bauchwandhernie bestehend aus Brucksack (blau), Bruchring und Bruchinhalt (Dünndarmschlinge) 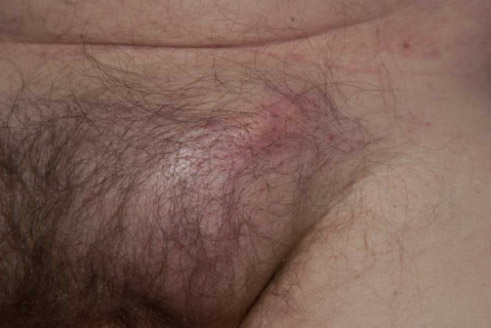 Abbildung 2: Beispiel einer Leistenhernie links. Sichtbare Vorwölbung im Bereiche der linken Leiste. 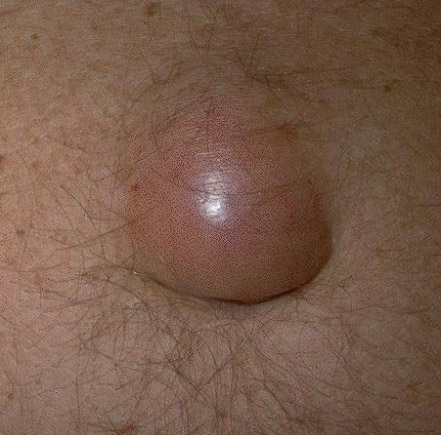 Abbildung 3: Beispiel einer Nabelhernie 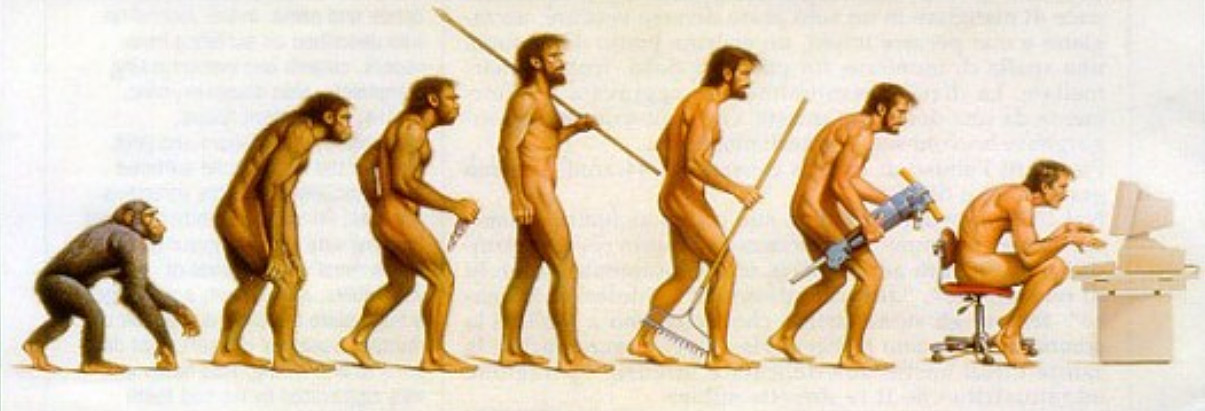 Abbildung 4: Entwicklung vom 4-Füssler zum Homo sapiens. Durch den aufrechten Gang lastet der Druck der Eingeweide auf den Beckeneingang mit der Leiste als "locus minoris resistentia"  Abbildung 5: Leistenhernie anno dazumal: „Bruch-Turnübungen“ und Anlage eines Bruchbandes aus einem Medizinbuch des Jahres 1908.  Abbildung 6: Die "Bruchschneider" am Werk. Abbildung aus dem mittelalterlichen Lehrbuch der Herniologie 1559 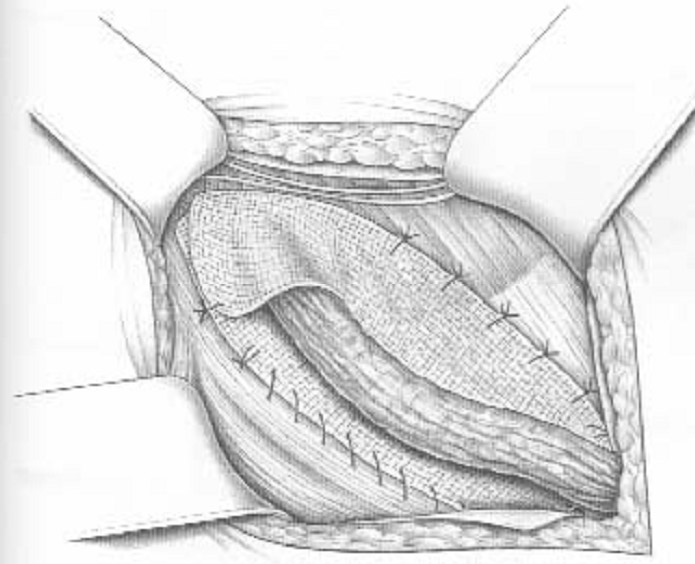 Abbildung 7: Operation nach Lichtenstein: Netz-Verstärkung der Leistenkanalhinterwand mit darüber laufendem Samenstrang 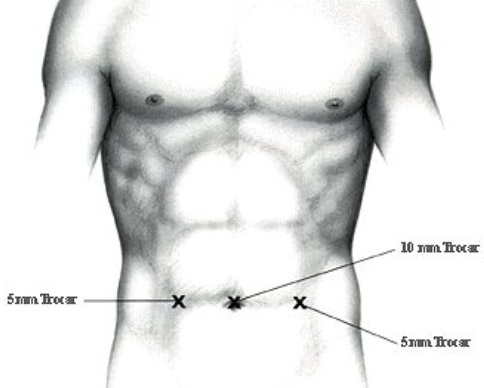 Abbildung 8: Endoskopische Hernienoperation TEEP: Für die endoskopische Operationsmethode werden 3 kleine Hautschnitte benötigt. 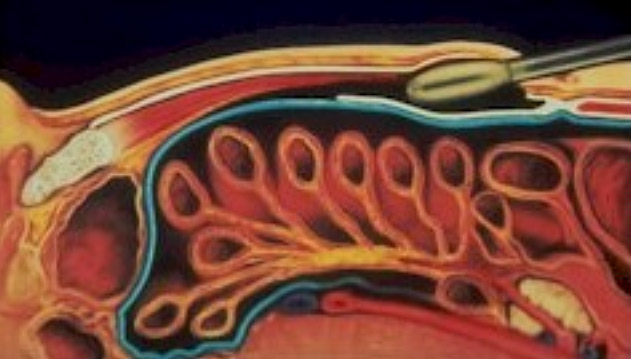 Abbildung 9: Nach Hautschnitt am Nabel wird entlang der Rückseite der Bauchmuskulatur ein spezieller Ballon-Trokar bis auf Höhe Schambein vorgeschoben. 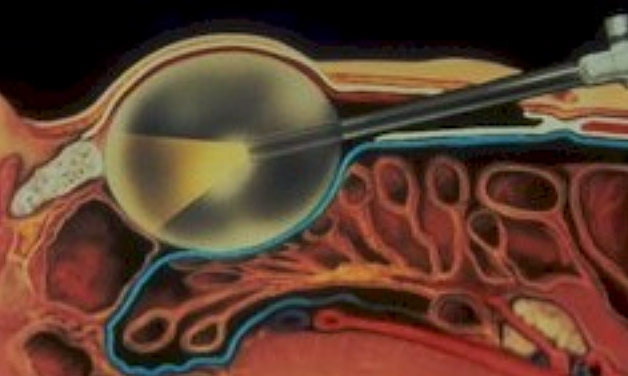 Abbildung 10: Anschliessend wird der Ballon aufgepumpt sodass sich das Bauchfell (blau) von der vorderen Bauchdecke ablöst. Oft wird bereits durch dieses Manöver der Bruchsack reponiert. 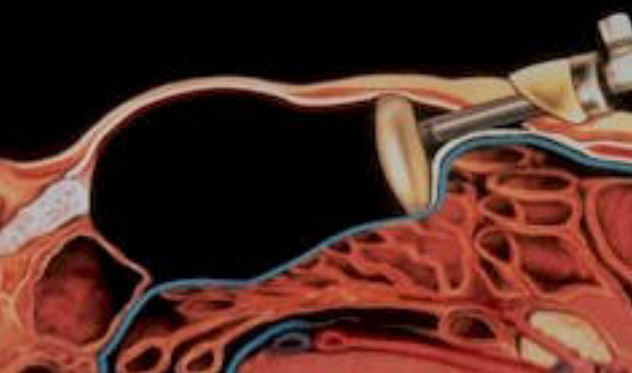 Abbildung 11: Nun wird der Ballon-Trokar durch einen normalen Trokar ersetzt und der durch den Ballon geschaffene Raum durch CO2-Insufflation gefüllt. Es können nun die beiden zusätzlichen Trokare eingebracht und der Bruchsack vollständig reponiert werden. Anschliessend wird ein eingerolltes Kunstoffnetz (15x13 cm) eingebracht und über die Leistenregion fixiert. 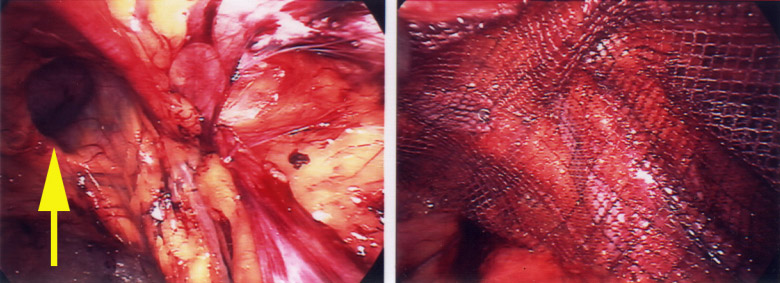 Abbildung 12: Intraoperatives Bild einer direkten Leistenhernie (gelber Pfeil zeigt auf Bruchlücke) und Zustand nach Platzieren des Kunstoffnetzes über der Leistengegend mit Verschluss der Bruchlücke durch TEEP. |
|